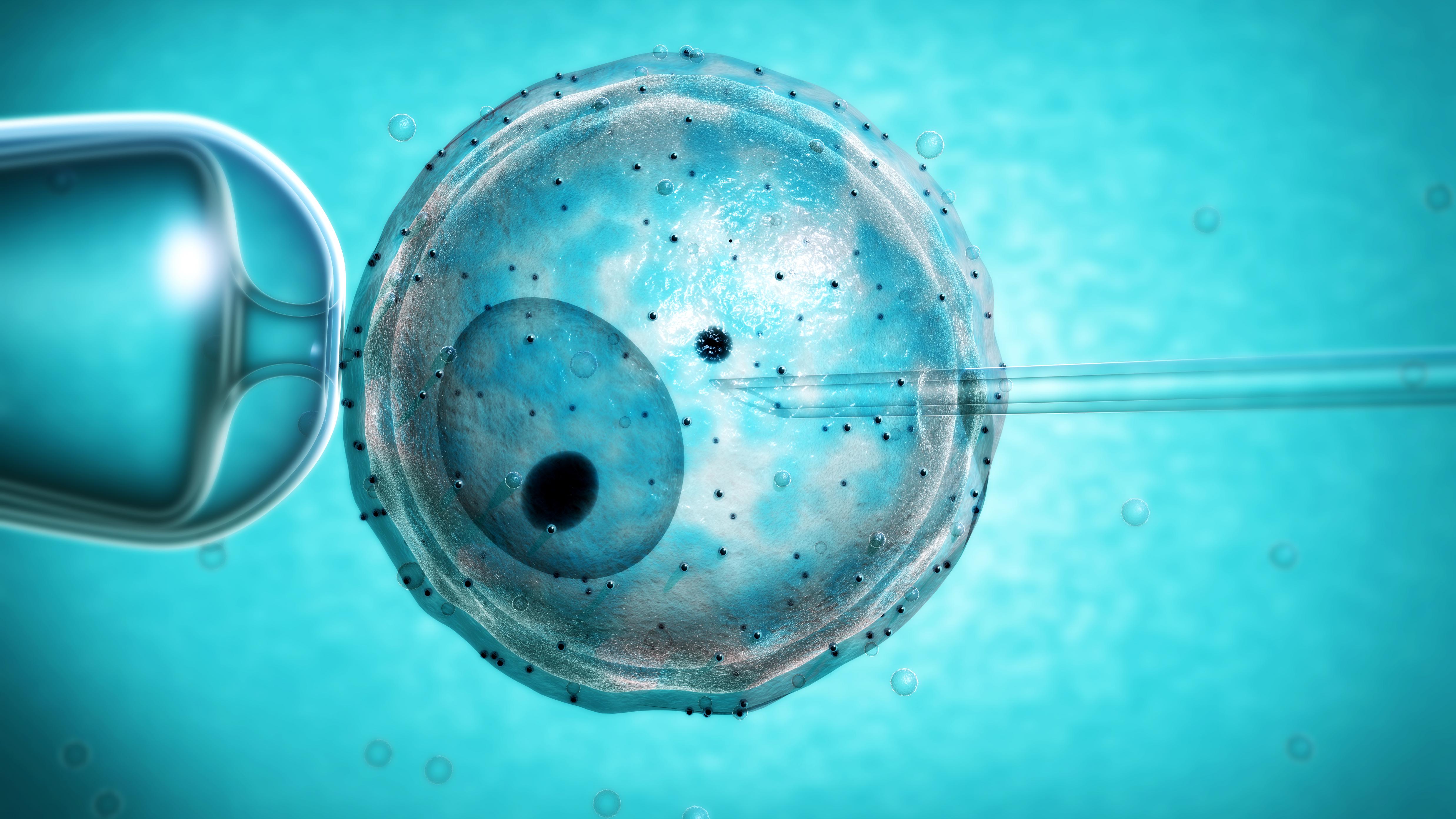
40 лет назад в Россию пришла эта самая популярная ныне вспомогательная репродуктивная технология
В России более 2,5 млн пар не могут иметь собственного ребенка по причине бесплодия, говорят специалисты. ЭКО – максимально эффективный способ лечения бесплодия: вероятность наступления естественной беременности – 20%, при ЭКО – 35%. При этом лечение бесплодия с использованием экстракорпорального оплодотворения (ЭКО) можно получить бесплатно за счет системы обязательного медицинского страхования (ОМС).
С момента проведения первой успешной процедуры ЭКО прошло 40 лет. За это время мир изменился значительным образом – особенно модернизация коснулась медицины. Например, еще 40 лет назад средняя продолжительность жизни в России составляла 67,6 лет, сегодня этот показатель вырос до 72,7 лет. Карьера, саморазвитие и благосостояние выходят для многих на первый план. Пары стали чаще планировать беременность после 30 лет. При этом репродуктивные возможности с возрастом снижаются – женщины теряют здоровые яйцеклетки (ооциты), а сперматозоиды, в силу возраста, образа жизни и состояния здоровья мужчины, становятся менее активными. Именно это определило необходимость развития вспомогательных репродуктивных технологий, включая ЭКО.
Еще сложнее складывается ситуация среди пациентов, вышедших за пределы репродуктивного возраста. Вероятность наступления беременности после 40 лет составляет 10%. Это связано с тем, что с возрастом количество вырабатываемых яйцеклеток у женщин значительно уменьшается и, в отличие от сперматозоидов, их возобновления не происходит.
Всемирная организация здравоохранения (ВОЗ) определяет бесплодие как неспособность забеременеть после 12 или более месяцев половой жизни без использования контрацепции. Если женщина старше 35 лет, то паре следует обратиться к врачу-репродуктологу уже через 6 месяцев безуспешных попыток зачать ребенка для обследования и возможного получения направления на ЭКО.
За годы существования во врачебной практике экстракорпорального оплодотворения по всему миру было рождено более 6,5 млн детей. В России, по статистическим данным, 35% циклов ЭКО заканчиваются беременностью, что выше вероятности наступления беременности в группе здоровых людей. В таких странах как США, Израиль, Германия процент успешных ЭКО еще выше и может достигать 40-70%.
Процедура ЭКО проходит поэтапно. Первый этап – диагностический.
Этот этап может занимать от 2 до 3 месяцев и заключается в проведении обследования пары для определения точных причин бесплодия. В перечень исследований может входить диагностика женской половой системы, спермограмма, анализы на инфекции, гормональные нарушения и т.д. На основе полученных данных репродуктолог определяет дальнейший сценарий лечения.
Второй этап – стимуляция выработки яйцеклеток.
Далеко не все имплантируемые эмбрионы могут прижиться в организме. Поэтому для достижения успеха процедуры репродуктологи иногда переносят в полость матки несколько эмбрионов. Для получения оптимального количества яйцеклеток с целью оплодотворения врачи проводят медикаментозную стимуляцию гормональными препаратами, что вызывает у пациентов страхи об опасности для здоровья. В реальности научных доказательств того, что гормональная стимуляция несет вред женскому здоровью, нет. В современной клинической практике врачи используют инновационные рекомбинантные препараты, которые позволяют добиться необходимого уровня стимуляции яичников и повысить шансы на беременность.
Оксана Михайловна Челомбитько, эмбриолог: «Овариальная стимуляция, действительно, занимает особое место в процессе экстракорпорального оплодотворения, так как именно она позволяет добиться получения большего количества яйцеклеток, которые впоследствии могут быть использованы. Именно поэтому для проведения ЭКО необходимо использовать инновационную терапию с доказанной высокой эффективностью, которая повышает шансы на успешность процедуры, а снижение стоимости за счет выбора препаратов старого поколения в конечном счете приводит к снижению результативности и дополнительным расходам на повторные попытки ЭКО».
Третий этап – пункция фолликулов.
После проведения овариальной стимуляции врач, при помощи специального оборудования, проводит пункцию созревших фолликулов и передает полученный биоматериал эмбриологу, который совершает отбор наиболее подходящих для оплодотворения яйцеклеток. Врач старается получить оптимальное количество ооцитов для повышения успешности результатов процедуры.
Четвертый этап – оплодотворение.
Именно на данном этапе происходит сам процесс зачатия. Эмбриолог помещает заранее подготовленную сперму в определенной концентрации в питательную среду с яйцеклеткой, где и происходит оплодотворение. В случае использования метода ИКСИ (введение сперматозоида в цитоплазму зрелой яйцеклетки), эмбриолог сам отбирает наиболее здоровые сперматозоиды.
Пятый этап – культивирование эмбрионов.
После успешного оплодотворения начинается процесс развития эмбрионов в питательной среде. На данном этапе эмбриолог может отследить появление патологий развития, чтобы впоследствии перенести в полость матки наиболее качественные эмбрионы. Оставшиеся эмбрионы могут быть заморожены для следующих процедур переноса.
Шестой этап – перенос эмбрионов в матку.
Среди всех качественных эмбрионов отбирается несколько для дальнейшей имплантации в полость матки. Как правило, врачи стараются переносить 1-2, чтобы не спровоцировать многоплодную беременность, которая может протекать с осложнениями.
Седьмой этап – диагностика беременности.
По истечении 10-12 дней после переноса эмбриона, врачи проводят анализ на уровень содержания гормона ХГЧ в крови. При наступлении беременности его уровень у женщины резко возрастает. Через 21-22 дня проводится ультразвуковое исследование для определения местоположения эмбриона.
Елена Андреевна Калинина, генеральный директор клиники «АРТ-ЭКО»:
«ЭКО сегодня является наиболее эффективным и доступным методом лечения бесплодия. Однако в России не все пары с этим диагнозом, мечтающие о ребенке, прибегают к данной процедуре. Это во многом связано с ложными опасениями по отношению к экстракорпоральному методу оплодотворения, который за годы своего существования успел обрасти различными мифами. Самым распространенным аргументом против ЭКО является страх того, что зачатие в пробирке является противоестественным, а рожденный ребенок будет всю жизнь испытывать проблемы со здоровьем. На самом деле, научных и статистических доказательств, подтверждающих данный миф, нет. Да, процедура зачатия происходит вне организма человека, однако последующее течение беременности и роды по своим физиологическим и биологическим свойствам ничуть не отличается от естественных».
Алена Донцова, первый ребенок в СССР, рожденный с помощью ЭКО: «Я совершенно обычный человек. У меня точно такая жизнь, как у миллионов других людей, рожденных естественным путем. Так же как они, я сталкиваюсь с каждодневными проблемами и совершенно не чувствую себя особенной. Да, мое рождение – прорыв для медицины, но это никак не отразилось ни на мне, ни на моем сыне, которого я родила без помощи ЭКО».
Маттиас Вернике, генеральный директор Merck Biopharma в России и СНГ: «Появление ребенка – это большая радость для многих семей. Увы, статистика говорит о том, что всё больше пар не могут иметь собственных детей по тем или иным причинам. Сегодня же наука шагнула далеко вперед, и у пациентов с бесплодием есть хорошие шансы реализовать себя в качестве родителей, благодаря методике экстракорпорального оплодотворения. Обладая большим опытом и портфелем научных разработок, компания Мерк видит своей миссией воплотить в реальность мечту семей, которые хотят родить собственного ребенка. Более 20 лет назад мы сделали прорыв в области репродукционной фармакологии и продолжаем по настоящее время прилагать все усилия в стремлении повысить эффективность лечения бесплодия».
Психологические аспекты бесплодия и страхи перед ЭКО
Бесплодие — это кризис, который затрагивает многие аспекты семейной жизни пары. Кроме чувства физической неполноценности, существует угроза для одной из самых важных целей в жизни — быть родителями. Как известно, именно этот этап является одним из основных, который делает пару настоящей семьей.
Женщины, сталкивающиеся с проблемами зачатия, часто подвергаются социальной маргинализации, рискам развода или расставания. Мужское бесплодие — это клеймящее мужчину скрытое состояние здоровья, которое легко связывают с импотенцией и общим отсутствием мужественности, что сильно влияет на самооценку.
Решение супружеской пары о принятии участия в программе экстракорпорального оплодотворения как способе решения проблемы бесплодия является достаточно важным шагом, предполагающим высокую степень доверия друг другу, согласование ценностных и мотивационных установок по данному вопросу. Несмотря на то, что с медицинской точки зрения данный способ является наиболее эффективным, отношение к процедуре экстракорпорального оплодотворения в настоящий момент является неоднозначным, как с точки зрения непосредственных участников данного процесса, так и в глазах общественности.
Во многом необоснованное игнорирование пациентами процедуры экстракорпорального оплодотворения связан с особенностями человеческой психики.
Мария Архангельская, семейный психолог: «Боязнь пациентов процедуры экстракорпорпального оплодотворения может быть связана как с простым незнанием об эффективности процедуры, так и с психологическими барьерами. Но парам важно понять, что, исчерпав все возможные пути естественного зачатия, нужно своевременно обратиться к репродуктологу, а не терять драгоценное время. Страхам не стоит становиться препятствием на пути исполнения заветного желания о родительстве. Главное – вовремя обратиться к врачу-репродуктологу».
ЭКО и государство
Для бесплодных пар возможность родить ребенка является одной из самых приоритетных задач.
С 2013 года российское государство дает возможность пройти лечение бесплодия с использованием экстракорпорального оплодотворения бесплатно за счет системы обязательного медицинского страхования (ОМС), которое включает в себя:
1. Стимуляцию суперовуляции с применением длинного или короткого протоколов с использованием агонистов или антагонистов.
2. Получение яйцеклетки.
3. Оплодотворение in vitro/ИКСИ и культивирование эмбрионов.
4. Перенос эмбрионов в полость матки.
Для того, чтобы получить в квоту по ОМС, пациент должен убедиться в наличии у себя полиса и подтвердить диагноз «бесплодие». Для этого нужно пройти полное обследование в любой официально зарегистрированной клинике — государственной или частной. По итогам обследования врач назначает лечение. Если терапия не помогает, пациенту диагностируют бесплодие. Получив все необходимые документы, подается заявление на рассмотрение в специальную комиссию, которая и принимает решение о предоставлении ЭКО за счет государственных средств.
Основная задача комиссии — формирование очереди на бесплатную процедуру ЭКО. Обычно туда входят несколько акушеров-гинекологов, главврачи специализированных больниц, могут быть также местные чиновники из сферы здравоохранения.
Комиссия изучает результаты анализов, историю болезни и решает, поможет ли ЭКО женщине забеременеть. Получив положительный ответ комиссии, пациенты попадают в специальную очередь, после чего можно приступать к выбору клиники из утвержденного списка.